Optik pit, Wiethe tarafından 1882 yılında tanımlanmış olup, nadir görülen konjenital bir anomalidir. Optik pitin optik fissurün tamamlanmamış kapanması nedeniyle olduğu düşünülmektedir. Sıklıkla optik diskin inferotemporal bölgesinde yerleşimlidir. Sıklıkla asemptomatik olup, görmede azalma yapmamaktadır. 11.000 de bir görülen bu anomali %15 oranında bilateral olabilmektedir. Sıklıkla asemptomatik olan bu anomali, maküler ödem, dış retinal katlarda skizis, dış lameller hol, seröz makula dekolmanı gibi makulopati kliniğine yol açarak görme keskinliğinde azalma, santral skotom gibi semptomlara yol açmaktadır (32) (Resim 21).
Optik pitin embriyonal gelişim sırasında optik fissürün inkomplet kapanması sonucu geliştiği düşünülmektedir. Pit alanında retina sinir lifi kaybı da mevcuttur. Optik pit makulopatisinin (OPM) patofizyolojisi henüz tam anlaşılamamakla birlikte pek çok hipotez öne sürülmüştür. Bunlardan biri Brown ve ark. tarafından öne sürülen retina altı sıvının vitröz kaviteden kaynaklandığı varsayımıdır. Diğer bir hipotez retina altı sıvının subaraknoid boşluk aracılığıyla serebrospinal sıvıdan kaynaklandığını öne sürmüştür. OKT ile yapılan çalışmalarda subaraknoid boşluk ile subretinal boşluk arasında direkt bir ilişki olduğu görülmüştür. Retina altı sıvının sızdıran bazı damarlardan kaynaklandığını veya orbital boşluktan kaynaklandığını ileri süren hipotezler de mevcuttur (33).
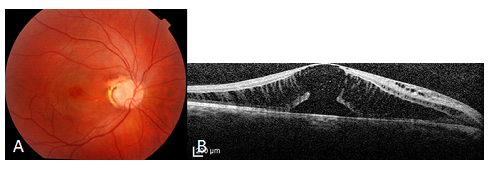
Resim 21: Optik pite bağlı seröz makula dekolmanı ve tipik OCT bulguları görülmektedir. Özellikle dış retinal retinoskizis ve dış lamellar hol çok demonstratif olarak görülmektedir.
Tedavi:
Optik pit veya koloboma bağlı gelişen makulopatilerde genellikle benzer tedavi stratejileri uygulanmaktadır. Kabul görmüş tek bir yöntem bulunmamaktadır ve uygulanmakta olan tüm tedaviler tartışmalıdır. Anlatılacak tedavi yöntemleri hem optik pitte hem de optik kolobomda uygulanmakta olan yöntemlerdir.
İlk olarak konservatif gözlem yaklaşımı pek çok merkez tarafından önerilmektedir (34). Gelişen makulopatilerin %25’inin kendiliğinden düzelebildiği istatistiği göz önüne alınırsa ilk başvuruda 3 ay tedavisiz gözlem uygun olmaktadır. Fakat kendiliğinden düzelen seröz makula dekolmanı olgularında son görme keskinliği daha düşük olmaktadır (35).
1969 yılında Gass, optik disk temporal kenarına Xenon lazer fotokoagülasyon uygulayarak optik disk temporal kenarında koryoretinal adezyon sağlayıp pit alanından retina altına sıvı geçişini engelleme fikrini ortaya atmış, fakat uygulamalarında yüz güldürücü sonuçlar alamamıştır (36). Uzun yıllar optik pit/koloboma bağlı makulopatilerde 3 aylık izlemden sonra düzelmeyen hastalarda ilk tedavi olarak Argon lazer fotokoagülasyon uygulanmıştır (Resim 22). Argon lazer fotokoagülasyon anatomik başarı sağlanması için uygun olabilecek bir metod olmasına rağmen bu başarı için gereken sürenin kestirilememesi ve fonksiyonel başarısı düşük olması nedeniyle en iyi tedavi seçeneği olmaktan uzaktır.
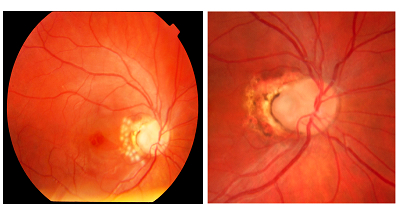
Resim 22: Optik pitli bir olgumuzda optik disk temporaline uygulanmış 2 sıra lazer fotokoagülasyonun erken ve geç dönem görünümü.
Argon lazer fotokoagülasyon ile birlikte veya tek başına intravitreal gaz verilmesi de uygulanan tedavi metodlarından birisidir. Lincoff ve ark. intravitreal gaz tamponad ile makula altı sıvının yer değiştirmesinin sağlanabileceği ve görme keskinliğinde artış elde edilebileceğini öne sürmüştür (37). Akiyama ve ark. 8 hastalık bir seride ortalama 1.8 kez %100 sulfur hexafluoride 6 (SF6) gaz enjeksiyonu ile %50 anatomik ve fonksiyonel başarı sağlamışlardır (38). Bu çalışmada takip süresi kısa olduğu için bu başarının kalıcı olup olmadığı bilinmemektedir. Gaz enjeksiyonuna rağmen retina iç tabakalara sıvı akışının engellenmediği göz önüne alınırsa etkinin kalıcı olmayabileceği düşünülebilir.
Son yıllarda optik pite bağlı makulopati tedavisinde en sık uygulanan yöntem pars plana vitrektomidir (PPV). PPV’de başarının vitreus alınarak optik pit üzerindeki traksiyonel kuvvetlerin ortadan kaldırılması ile makula altına pasif sıvı geçişini azaltması yoluyla olduğu düşünülmektedir. PPV’deki esas amaç posterior hyaloidin kaldırılmasıdır. Bazı cerrahlar bunu kesinleştirmek için iç limitan membran soyma (ILMP) işlemini de gerçekleştirirler. Fakat bazı yazarlar bunun gerekli olmadığını anatomik ve fonksiyonel başarı için arka hyaloidin tam olarak kaldırılmasının yeterli olduğunu savunurlar (39). Avcı ve ark. ortalama 16 ay takip ettikleri 13 hastalık bir seride 12 hastada ILMP yapmadan arka hyaloidin tamamen kaldırılmasıyla yapılan PPV ile anatomik ve fonksiyonel başarı sağlamışlardır (40). Post-op dönemde subretinal sıvının çekilmesi için sabırlı davranmak gereklidir, zira sıvının çekilmesi aylar alabilir.
PPV ile birlikte gaz tamponadın da sonuca etkisi olup olmadığı tam olarak bilinmemekte ve gaz tamponad kullanılmadan yapılan cerrahilerde de başarılı sonuçlar alınmaktadır.
Optik pitten direkt sıvı geçişinin engellenmesi için de çeşitli çalışmalar yapılmıştır. Rosenthal ve ark. optik pit üzerine otolog platelet enjekte ederek koagülasyon faktörlerinin çalışmasını indüklemeyi, bu şekilde optik pitten serebrospinal sıvının geçiş yollarının kapanmasını hedeflemişlerdir. Yayınladıkları vaka raporunda anatomik ve fonksiyonel başarı sağlasalar da henüz uzun dönem sonuçları bilinmemektedir (41).
Travassos ve ark. ise optik pit ağzına alt nazal kadrandan alınmış yaklaşık 0.5 mm3 boyutlarında skleral dokuyu yerleştirerek optik piti kapatmaya çalışmışlardır. PPV sonunda makula altı sıvı drene edilip skleral doku ile optik pit ağzı kapatılmış ve gaz tamponad verilmiştir. Gaz tamponad olarak %14 C3F8 kullanılmıştır. 3 hasta içeren vaka serisinde bütün hastalarda anatomik başarı elde etmişlerdir (42).
Optik pit alanını kapatmak için öne sürülen bir başka yöntem ise ILM’nin soyulup yerinden ayırmadan OSB etrafında flap haline getirilerek ve OSB üzerine döndürülerek pit üzerine kapatılmasıdır. Bu teknikte standart PPV sonrasında OSB etrafında oluşturulan ILM flapleri ters çevrilerek pit üzerine kapatılmaktadır (inverted flap tekniği). Bu yolla subaraknoid boşluk ile subretinal boşluk arasındaki bağlantının engellenmesi planlanmıştır. Mohammed ve ark. yayınladığı bir olgu sunumunda bu teknik ile anatomik ve fonksiyonel başarı sağlamışlardır (43).
Diğer bir tıkayıcı madde ise otolog fibrin yapıştırıcısıdır. Otolog olması nedeniyle reaksiyon riskinin olmaması, kuvvetli bir adezif biyomolekül olması nedeniyle subaraknoid boşluktan subretinal alana sıvı geçişini engelleme potansiyeli sayesinde başarı şansını yüksek oranda arttırabilecek bir biyomoleküldür. Otolog fibrin yapıştırıcısı kan bankalarında özel cihazlar ile hazırlanabilmektedir. Hastadan sitrat eklenmiş tüpe alınan yaklaşık 120 ml kan ile 5 ml otolog fibrin yapıştırıcısı hazırlanabilmektedir. Fibrin yapıştırıcısı dış ortamda beklememesi gerektiği için operasyon günü alınan kandan hazırlanıp hemen arkasından operasyonda kullanılmaktadır. Otolog fibrin yapıştırcısı ile birlikte koaktivatör (pH10 buffer solüsyonu) kullanılarak tepkime hızlandırılmaktadır (44).
Bu yöntem kliniğimizde kullanılarak dünyada ilk kez tanımlanmış ve literatüre kazandırılmış bir teknikdir (45). Bu tekniği vitrektomiye rağmen nüks eden persistan makuler dekolmanlı olgularda kullanmaktayız. Bu olgularda sıvı hava değişimi sonrası optik sinir başına (OSB) önce bir damla fibrin, ardından bir damla koaktivatör damlatılmakta ve saniyeler içinde fibrin oluşumu görülmektedir. Genellikle OSB dışına taşan fibrin fazlası hava sıvı değişimi sonrası soyulmakta ve sadece OSB üzerindeki kısım bırakılmaktadır. Sonrasında sıvı hava değişimi ile cerrahi sonlandırılmaktadır. Postoperatif OSB OCT kesitlerinde de net olarak fibrin materyali görülebilmektedir (Resim 23).
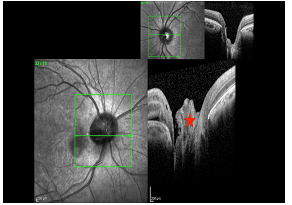
Resim 23: Post-op 8. ayda optik sinir başından alınan OKT görüntüsünde kolobom alanını dolduran otolog fibrin yapıştırıcısı görülmektedir (kırmızı yıldız). Sağ üst köşede ise diğer gözde aynı alan boşluk olarak görülmektedir.